ИИ уже помогает врачам находить опухоли на снимках, предсказывать осложнения и подбирать лечение. В новостях — истории о спасённых пациентах, но параллельно звучат вопросы: «А если алгоритм ошибётся? Кто будет виноват?» Разберёмся, почему тут всегда два полюса — польза и риск.
Где ИИ реально спасает жизни
Сегодня ИИ в медицине чаще всего используют как «суперлинзу» и «супер-калькулятор»:
-
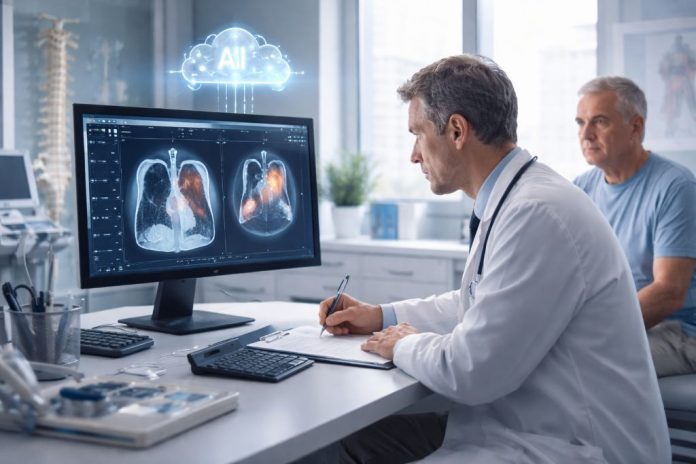
Анализ снимков
Нейросети находят на КТ, МРТ и рентгене мелкие изменения, которые легко пропустить глазами: ранние опухоли, тромб, кровоизлияние. Это может дать драгоценные недели или месяцы. -
Прогноз осложнений
По десяткам показателей (анализы, возраст, диагнозы, данные мониторинга) ИИ оценивает риск инфаркта, сепсиса, ухудшения в реанимации и подсказывает: «Этому пациенту нужно уделить внимание прямо сейчас». -
Поддержка выбора лечения
Алгоритмы сопоставляют случай пациента с огромной базой исследований и историй болезней и предлагают варианты схем терапии, дозировки, комбинации препаратов.
Во всех этих сценариях ИИ — усилитель врача: он не «вместо», а «рядом», снижая шанс пропустить опасный сигнал.
Где начинается проблема ответственности
Как только ИИ перестаёт быть просто «калькулятором» и влияет на решение, встают вопросы:
-
Если алгоритм пропустил опухоль, а врач доверился системе — кто виноват?
-
Если ИИ предложил опасную схему лечения, а врач не заметил — это ошибка врача, разработчика или клиники, купившей систему?
-
Что делать, если решение принималось моделью-«чёрным ящиком», и никто не может объяснить, почему она так решила?
Классическая модель медошибки опиралась на действия конкретного специалиста. С ИИ появляется ещё один участник — разработчик и поставщик технологии, а цепочка причин становится длиннее.
Почему «просто запретить ИИ» не выход
Полный отказ от ИИ тоже несёт риск:
-
система могла бы заметить то, что врач физически не успел посмотреть;
-
в перегруженных отделениях без алгоритмов выше вероятность человеческой ошибки;
-
пациенты в регионах без узких специалистов могли бы получить более точную поддержку.
То есть неиспользование ИИ в некоторых случаях тоже может стоить здоровья и жизни. Поэтому задача не «или ИИ, или безопасность», а как сделать так, чтобы ИИ помогал, а за ошибки было понятно, кто отвечает и как их предотвращать.
К чему всё идёт
Мир медицины постепенно движется к модели:
-
ИИ — инструмент поддержки, а не окончательный «арбитр»;
-
врач остаётся тем, кто подписывает решение и несёт профессиональную ответственность;
-
разработчики и клиники отвечают за качество данных, валидацию моделей и честное описание ограничений;
-
регуляторы вводят требования к тестированию, прозрачности и учёту ошибок ИИ-систем.
Использование ИИ в медицине одновременно спасает жизни и поднимает вопросы ответственности, потому что мы впервые массово передаём часть клинического рассуждения алгоритмам. Они сильны в поиске паттернов, но не несут моральной и юридической ответственности. Поэтому главный вызов сейчас — не отказаться от ИИ, а встроить его в медицину так, чтобы выгоды (ранняя диагностика, меньше пропусков, персонализированное лечение) не отменяли главного принципа: за здоровье пациента в итоге отвечает человек, а не нейросеть.